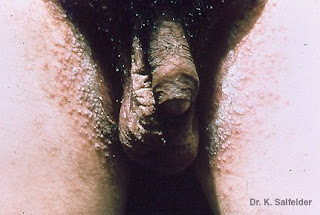
Esta micosis genital es causada por un hongo, la Cándida Albicans. Actualmente se acepta el concepto que ésta es una ITS (Infecciones de Transmisión Sexual), pero no siempre lo es.
”Candidiasis” es un término que se usa para describir el crecimiento y desarrollo del dicho hongo. En circunstancias normales esta levadura es un huesped saprófito (normal) del tracto intestinal, oral, vaginal. Por determinadas condiciones (consumo exagerado de antibióticos, de contraceptivos hormonales, en el embarazo, o por dietas muy ricas en azúcares) este hongo se convierte de simple húesped en un hongo patógeno. Esto es debido a una depresión en el sistema inmunitario, y de la inmunidad de la vagina.
Aparte de los genitales, puede colonizar también la piel, el aparato digestivo (boca, esófago, intestinos). En las formas generalizadas puede producir endocarditis, meningitis, septicemia, generalmente graves (la diseminación ocurre por vía hemática).
Es un hongo oportunista que vive como comensal en la mucosa del aparato digestivo (principal reservorio) y de la piel. Habita en alrededor del 50 por ciento de la población sana. Pero la C. albicans no forma parte de la flora normal de la vagina sana. La candidiasis es una patología de la mujer en edad reproductiva. Es rara en las niñas y en las mujeres postmenopáusicas.
La mayoría de los casos son del género Cándida albicans (en el 67 a 95% de los casos). Hasta hoy se han identificado más de 200 cepas de Cándida en vagina, y todas con capacidad de colonizar e infectar. Especialmente la Cándida glabrata, y otras distintas a la albicans, son patógenas y responsables de recidivas y de fracasos de tratamientos.En los últimos años esta afección ha adquirido una importancia relevante por el advenimiento del SIDA y el aumento de pacientes inmunodeprimidos (tratamientos prolongados con corticoides, pacientes oncológicos, uso indiscriminado de antibióticos, enfermedades autoinmunes, HIV). No es raro encontrar esta enfermedad en la mujer embarazada. En la mujer es mucho más frecuente en la edad reproductiva; produce vulvo-vaginitis, que se exacerba antes de la menstruación: flujo abundante de aspecto caseoso (como leche cortada), inodoro, con mucho prurito e inflamación que produce excoriaciones y hasta fisuras superficiales en la vulva, disuria (dificultad para orinar), tenesmo, polaquiuria (micciones muy frecuentes y poca cantidad), ardor y dolor vulvar, dispareunia (dificultad para tener relaciones sexuales). También puede colonizar recto e intestino. Existen mujeres que nunca desarrollarán síntomas de vulvovaginitis en toda su vida, y hay otras en que los episodios se torna recurrentes: 3-4 episodios por año. La candidiasis vulvo-vaginal tiene un espectro muy variado en cuando a sintomatología, con cuadros agudos y severos, o candidiasis esporádica y recurrente.
Se han reportado casos que han invadido la cavidad uterina de la gestante determinando corioamnionitis secundaria y vasculitis umbilical. También la candidiasis está relacionada con rotura prematura de membranas ovulares. Por eso siempre debe tratarse a la embarazada, aunque sea asintomática. La candidiasis puede infectar al neonato por su pasaje a través del canal del parto, ocasionándole candidiasis del tubo digestivo.
Los factores predisponentes para contraer esta enfermedad:
Los factores predisponentes para contraer esta enfermedad:
a.- Embarazo: eleva el porcentaje de colonización vaginal al 30 o 40% y los episodios de recurrencias. De aparición más frecuente en el 3er trimestre.
b.- Anticonceptivos hormonales: el mecanismo de acción sería igual al anterior (incremento de la adherencia y virulencia), aunque no se observó un incremento de la recurrencia con la utilización de los anticonceptivos con bajo contenido estrogénico.
b.- Anticonceptivos hormonales: el mecanismo de acción sería igual al anterior (incremento de la adherencia y virulencia), aunque no se observó un incremento de la recurrencia con la utilización de los anticonceptivos con bajo contenido estrogénico.
c.- Diabetes: la colonización con Cándida es más frecuente en diabéticas, aunque sólo las descompensadas suelen padecerla. En edad reproductiva no se justifica realizar prueba de tolerancia a la glucosa ni aún en casos de recurrencias.
d.- Antimicrobianos: el uso irracional de los antimicrobianos de amplio espectro (tetraciclinas, aminopenicilinas, cefalosporinas, etc.) aumentan la colonización vaginal de Cándida spp. Actuarían inhibiendo la flora protectora, que normalmente previene la germinación de Cándida spp y su invasión superficial. Los lactobacillus spp inhiben el desarrollo de Cándidas spp. Los antimicrobianos también ejercen efectos directos induciendo el crecimiento de la Cándida spp.
d.- Antimicrobianos: el uso irracional de los antimicrobianos de amplio espectro (tetraciclinas, aminopenicilinas, cefalosporinas, etc.) aumentan la colonización vaginal de Cándida spp. Actuarían inhibiendo la flora protectora, que normalmente previene la germinación de Cándida spp y su invasión superficial. Los lactobacillus spp inhiben el desarrollo de Cándidas spp. Los antimicrobianos también ejercen efectos directos induciendo el crecimiento de la Cándida spp.
e.- Inmunosupresión: tratamiento con corticoides, con quimioterápicos, portadores HIV. f.- Otros Factores: especialmente la vestimenta: jeans, ropa interior de nylon poco o nada absorbentes, ropas muy ajustadas y que permiten poca aireación de la zona perineal, etc.
Los recién nacidos pueden contaminarse durante el parto vaginal, produciendo síntomas en el aparato digestivo.En el hombre secreción uretral con sensación de quemazón y prurito, edema y acúmulo de secreciones en el surco balano-prepucial. A veces presenta disuria. También coloniza en el área génito-crural (ingle).Suele presentarse con frecuencia en pacientes diabéticos de cualquier edad, lo que suele ser un signo revelador de la enfermedad. Y también en pacientes inmunodeprimidos.
Diagnostico
Diagnostico
La mayoría de las veces lo reporta la misma paciente: prurito intenso vulvar y flujo como leche cortada sin ningún olor característico. Los síntomas aparecen cuando aumenta el número de hongos y se produce un disbalance inmunológico en la vagina.
La microscopía en fresco aportará datos al diagnóstico en más del 50% de los casos. Con el Papanicolaou y la Colposcopía se puede diagnosticar esta enfermedad. También se pueden usar técnicas de coloración, y técnicas de cultivo. Generalmente el pH vaginal es menor de 4.5 y el test de aminas es negativo.
Tratamiento
La microscopía en fresco aportará datos al diagnóstico en más del 50% de los casos. Con el Papanicolaou y la Colposcopía se puede diagnosticar esta enfermedad. También se pueden usar técnicas de coloración, y técnicas de cultivo. Generalmente el pH vaginal es menor de 4.5 y el test de aminas es negativo.
Tratamiento
Es a base de óvulos y cremas que contengan antibióticos fungistáticos: responde habitualmente a todos los azoles: Isoconazol, Clotrimazol, Tioconazol, Econazol, Ketoconazol, Itraconazol, Fluconazol, Miconazol, Terconazol, Butoconazol, y también a la Nistatina y al Violeta de genciana. También pueden indicarse antimicóticos por vía oral. Antes de iniciar el tratamiento debe averiguarse sobre enfermedades sistémicas, uso prolongado de antibióticos y otras drogas, otras infecciones, y el uso de duchas vaginales, actualmente proscriptas.Durante el embarazo se aconseja el uso de los azoles en forma tópica local por no menos de 7 días.
No hay comentarios:
Publicar un comentario